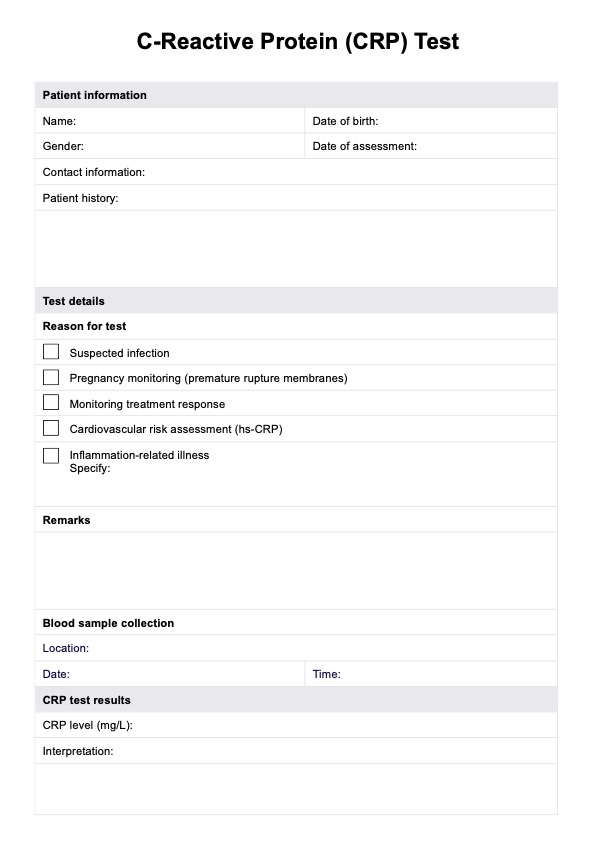
En la actualidad, no existe cura para el lupus. Sin embargo, existen tratamientos que pueden ayudar a controlar los síntomas, reducir la inflamación o los brotes y mantener las funciones corporales normales.
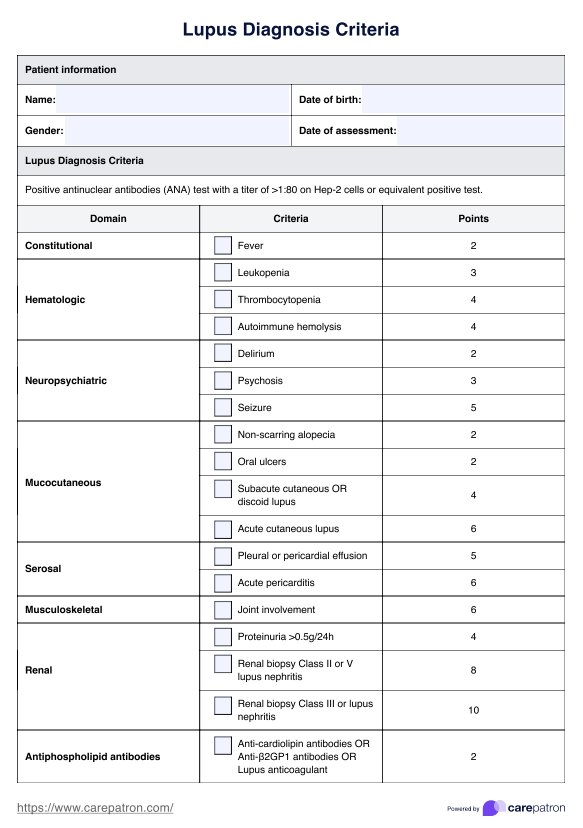
Criterios de diagnóstico del lupus
Descárguese una útil herramienta con una lista de comprobación para ayudar a diagnosticar el lupus entre los pacientes y poder identificarlo e intervenir precozmente. Acceda aquí a su recurso gratuito
Criterios de diagnóstico del lupus Template
Commonly asked questions
Las personas con lupus pueden controlar su enfermedad siguiendo su plan de tratamiento, evitando los factores desencadenantes (por ejemplo, la exposición al sol, el estrés), manteniendo un estilo de vida saludable y acudiendo regularmente a las citas de seguimiento con su profesional de la salud.
Las perspectivas del lupus han mejorado significativamente con los avances en los conocimientos médicos y las opciones de tratamiento. El seguimiento regular y los ajustes del tratamiento son esenciales para gestionar la enfermedad con eficacia y reducir el riesgo de complicaciones.
EHR and practice management software
Get started for free
*No credit card required
Free
$0/usd
Unlimited clients
Telehealth
1GB of storage
Client portal text
Automated billing and online payments