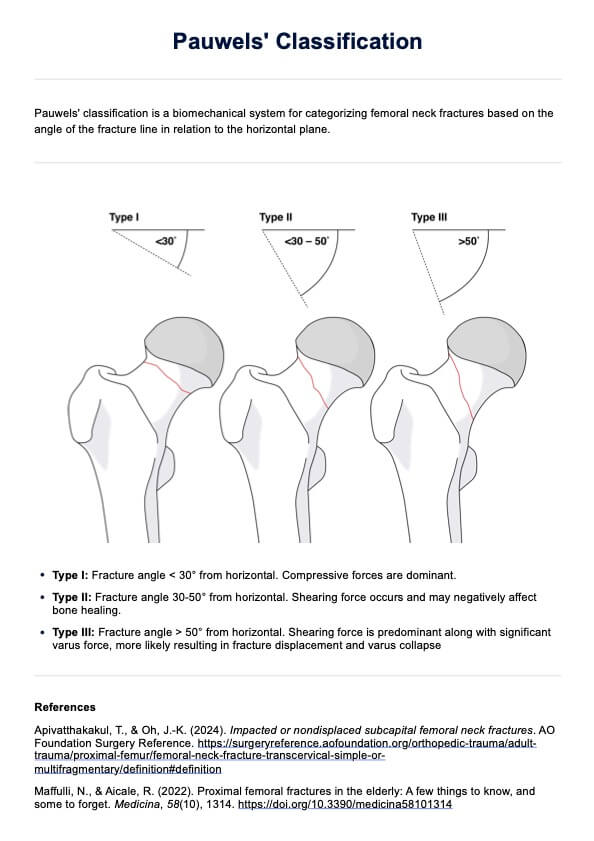
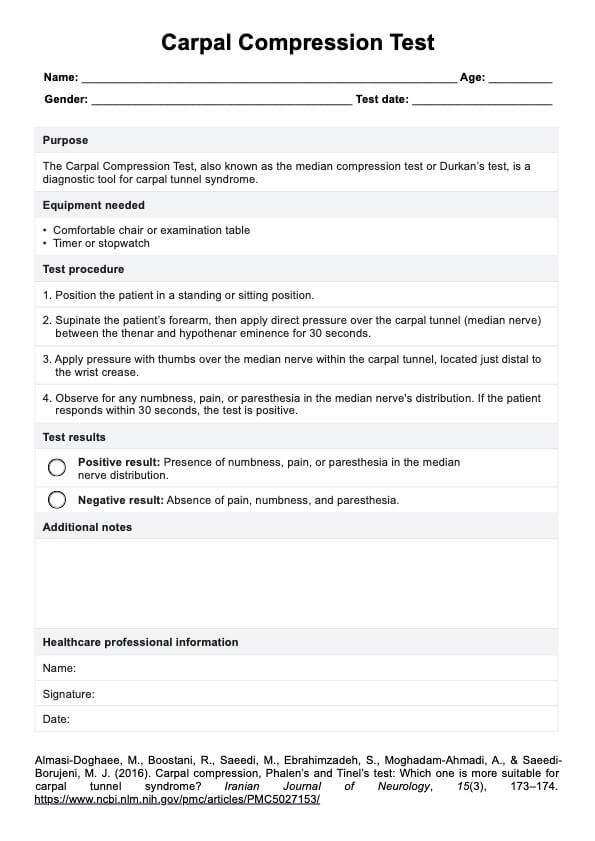
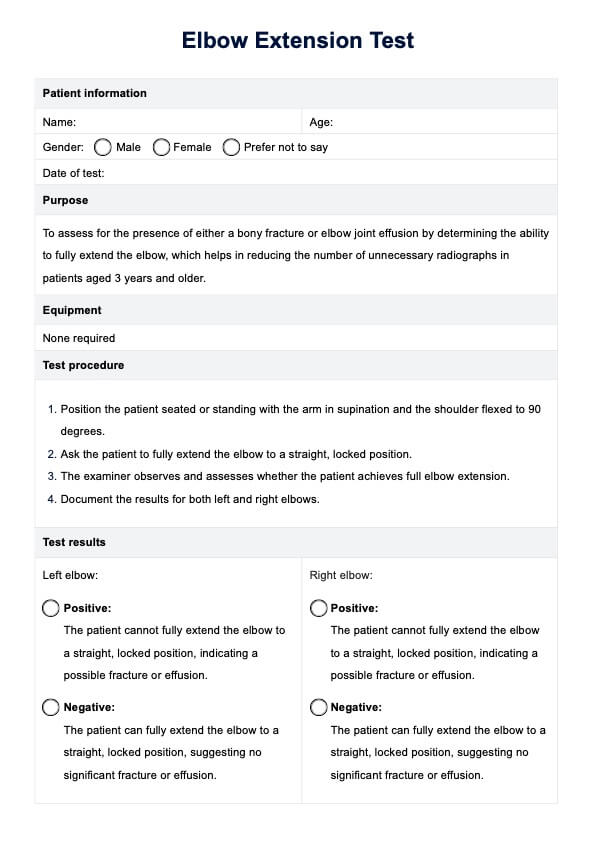
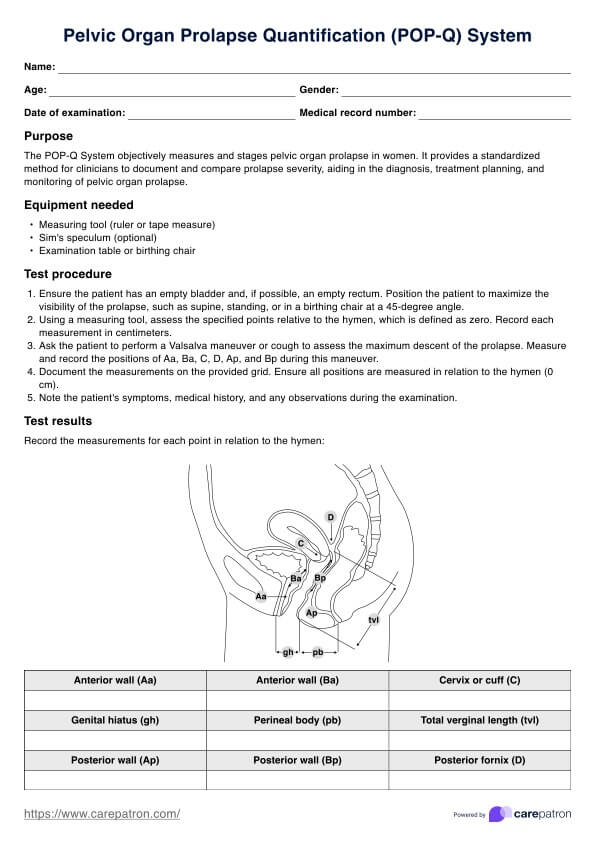
Test de EAP (enfermedad arterial periférica)
Descubra cómo realizar una prueba de arteriopatía periférica (EAP) con nuestra completa guía y plantilla. Garantice evaluaciones médicas precisas de forma eficaz.


¿Qué es la arteriopatía periférica?
La arteriopatía periférica (EAP), también conocida como enfermedad arterial periférica, se caracteriza por un flujo sanguíneo deficiente en las arterias de las extremidades inferiores debido a la acumulación de placa, que estrecha y obstruye los vasos sanguíneos.
Esta reducción del flujo sanguíneo puede provocar diversos síntomas, como dolor en las piernas, sobre todo durante la actividad física (claudicación intermitente), y brillos en la piel de las piernas y los pies. La EAP comparte factores de riesgo con la enfermedad arterial coronaria, como la hipertensión, el colesterol alto, la diabetes y el tabaquismo. Además, factores como los antecedentes familiares de enfermedades vasculares o cardíacas, la edad avanzada y los hábitos de vida poco saludables aumentan el riesgo de padecer EAP.
El diagnóstico de la EAP implica una combinación de revisión del historial médico, examen o exploración física y pruebas específicas. Una de ellas es la prueba del índice tobillo-brazo (ITB), que compara la presión sanguínea del tobillo con la del brazo para evaluar el flujo sanguíneo en las extremidades inferiores. Otras pruebas diagnósticas pueden ser la ecografía Doppler, la angiografía por resonancia magnética (ARM) y análisis de sangre para comprobar la presencia de marcadores de inflamación y coagulación sanguínea.
La detección precoz de la EAP es crucial para prevenir complicaciones como los episodios cardiovasculares y la amputación de extremidades. Una vez diagnosticada, el tratamiento tiene como objetivo controlar los síntomas, mejorar el flujo sanguíneo y reducir el riesgo de complicaciones.
Esto puede implicar cambios en el estilo de vida como adoptar una dieta sana baja en grasas saturadas, actividad física regular, entrenamiento físico y programas de ejercicio supervisados y adaptados para mejorar la distancia recorrida y la salud cardiovascular. A veces pueden recetarse medicamentos para reducir la tensión arterial y el colesterol o prevenir la formación de coágulos sanguíneos.
En los casos graves de EAP, pueden ser necesarios procedimientos como la angioplastia (para ensanchar las arterias estrechadas) o la cirugía de bypass (para redirigir el flujo sanguíneo alrededor de las arterias obstruidas). Sin embargo, estas intervenciones suelen reservarse para personas con síntomas importantes o que corren un alto riesgo de perder una extremidad.
Síntomas y signos de la EAP
La arteriopatía periférica (EAP) es una enfermedad vascular periférica que se manifiesta a través de diversos síntomas y signos y que afecta principalmente a las extremidades inferiores. He aquí los principales síntomas y signos asociados a la EAP:
Dolor
Los síntomas de dolor asociados a la arteriopatía periférica (EAP) suelen manifestarse como claudicación intermitente, que provoca molestias, calambres o dolor en las piernas durante la actividad física. Este dolor remite con el reposo pero reaparece al reanudar la actividad. Además, las personas pueden experimentar un dolor persistente en las piernas, especialmente durante el ejercicio, lo que afecta significativamente a la movilidad y las actividades cotidianas.
Sensorial
Los síntomas sensoriales de la EAP implican sensaciones de entumecimiento o debilidad en las piernas y los pies, especialmente durante el esfuerzo físico. Estas sensaciones pueden afectar a la movilidad y contribuir a las dificultades para caminar o realizar tareas rutinarias.
Cambios cutáneos
Los cambios cutáneos asociados a la EAP incluyen alteraciones de la textura, la temperatura y la coloración de la piel. La reducción del flujo sanguíneo a las piernas y los pies puede dar lugar a un aspecto brillante o liso de la piel y a una disminución del crecimiento del vello. Además, las extremidades afectadas pueden sentirse más frías al tacto debido a una circulación inadecuada, y la piel puede mostrar un tono pálido o azulado, lo que indica un suministro reducido de oxígeno.
Hallazgos del examen físico
Durante un examen físico, los profesionales de la salud pueden detectar signos de EAP, como pulsos débiles o ausentes en las extremidades afectadas. La ausencia o disminución de los pulsos indica una reducción del flujo sanguíneo a esas zonas, lo que pone de relieve el compromiso vascular asociado a la EAP. Identificar tales signos es crucial para diagnosticar con precisión y tratar adecuadamente la afección.
Sanación de heridas
El deterioro de la sanación de las heridas es un signo común de la EAP avanzada, ya que el compromiso del flujo sanguíneo dificulta la capacidad del organismo para reparar eficazmente el tejido dañado. Las heridas de cicatrización lenta o que no cicatrizan, sobre todo en las piernas y los pies, pueden convertirse en úlceras o llagas. Vigilar la sanación de las heridas y tratar con prontitud cualquier retraso o complicación es esencial para prevenir infecciones y reducir el riesgo de complicaciones posteriores.
Signos avanzados
En las fases avanzadas de la EAP, las personas pueden experimentar dolor en reposo, caracterizado por molestias en los pies o los dedos, incluso durante periodos de descanso. Este dolor persistente puede alterar los patrones de sueño y afectar significativamente a la calidad de vida. Además, el desarrollo de gangrena, resultado de la muerte del tejido debido a una isquemia grave, supone una seria amenaza para la viabilidad de la extremidad y requiere atención médica urgente. Identificar estos síntomas avanzados es fundamental para intervenir a tiempo y prevenir la pérdida de la extremidad.
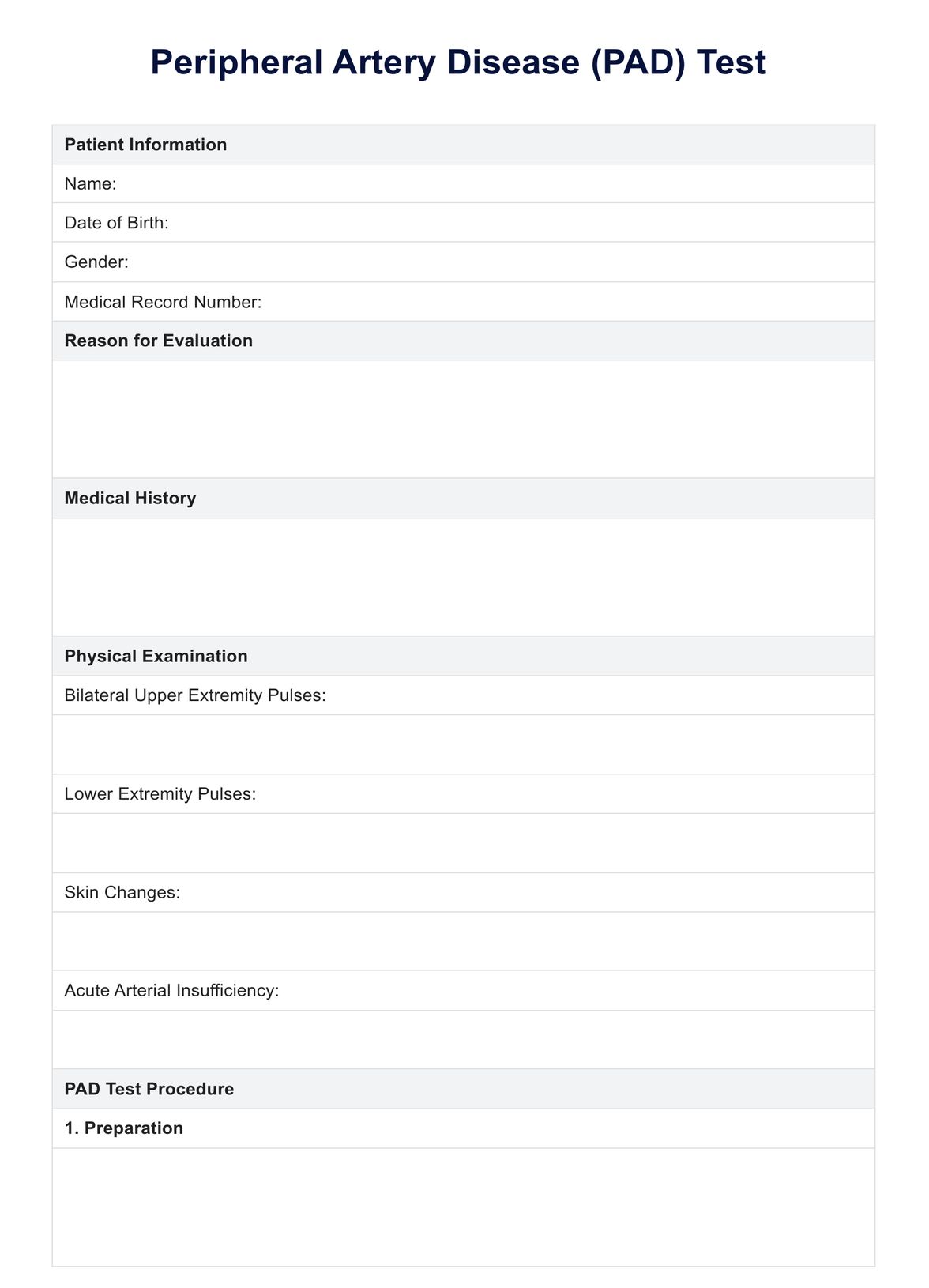
Test de EAP
Test de EAP | Ejemplo
Factores de riesgo de la EAP
La enfermedad arterial periférica (EAP) comparte varios factores de riesgo con otras afecciones cardiovasculares. He aquí los principales factores de riesgo asociados a la EAP:
Comportamiento y estilo de vida
Las elecciones poco saludables como fumar, la inactividad y una dieta inadecuada pueden causar la enfermedad arterial periférica (EAP) a través del daño de los vasos sanguíneos y la acumulación de placa. Para reducir el riesgo de EAP y sus complicaciones, pueden ser útiles hábitos saludables como dejar de fumar, mantenerse activo y llevar una dieta equilibrada.
- Tabaquismo: El consumo de tabaco, incluido el cigarrillo, aumenta significativamente el riesgo de desarrollar EAP. Fumar daña los vasos sanguíneos, acelera la aterosclerosis (acumulación de placa) y reduce el flujo sanguíneo, lo que contribuye a la progresión de la EAP.
- Estilo de vida sedentario: La falta de actividad física regular y un estilo de vida sedentario aumentan el riesgo de padecer EAP. La inactividad física contribuye a la obesidad, la hipertensión y otros factores de riesgo cardiovascular, agravando la progresión de la EAP.
- Dieta inadecuada: Las dietas ricas en grasas saturadas, grasas trans, colesterol y sodio pueden contribuir a la aterosclerosis y la EAP. Por el contrario, las dietas ricas en frutas, verduras, cereales integrales y proteínas magras pueden ayudar a reducir el riesgo de EAP al favorecer la salud cardiovascular.
Afecciones médicas
Las afecciones médicas como la diabetes, la hipertensión y el colesterol alto aumentan el riesgo de EAP. Un control adecuado mediante medicación, cambios en el estilo de vida y seguimiento médico es esencial para reducir el riesgo y mejorar la salud cardiovascular.
- Diabetes: Los individuos con diabetes tienen más probabilidades de desarrollar EAP debido a los elevados niveles de azúcar en sangre que dañan los vasos sanguíneos y los nervios. La diabetes también aumenta el riesgo de otras complicaciones cardiovasculares asociadas a la EAP.
- Presión arterial alta (hipertensión): La hipertensión es un factor de riesgo importante para la EAP, ya que ejerce una mayor presión sobre las paredes de los vasos sanguíneos, lo que provoca daños endoteliales y aterosclerosis. La hipertensión no controlada agrava aún más la progresión de la EAP.
- Colesterol alto: Los niveles elevados de colesterol, principalmente de lipoproteínas de baja densidad (LDL) (colesterol "malo"), contribuyen a la formación de placa en el interior de las arterias, estrechando los vasos sanguíneos e impidiendo el flujo sanguíneo. Esto acelera el desarrollo y la progresión de la EAP.
- Obesidad: El exceso de peso corporal, especialmente la obesidad abdominal, se asocia a un mayor riesgo de EAP. La obesidad contribuye a la resistencia a la insulina, la inflamación y la dislipidemia, factores todos ellos que favorecen el desarrollo de la aterosclerosis y la EAP.
Genética y relacionada con la edad
El riesgo de EAP aumenta con la edad y la genética. Los antecedentes familiares de enfermedades cardiovasculares también aumentan la probabilidad. Sea consciente de estos y otros factores de riesgo para evaluar y tomar medidas preventivas.
- Edad: El riesgo de EAP aumenta con la edad, sobre todo en las personas mayores de 50 años. A medida que las personas envejecen, sus vasos sanguíneos pueden volverse menos flexibles y más susceptibles a la aterosclerosis, lo que provoca una reducción del flujo sanguíneo y un mayor riesgo de EAP.
- Antecedentes familiares: Los antecedentes familiares de EAP u otras enfermedades cardiovasculares elevan significativamente el riesgo de que un individuo desarrolle EAP. Los factores genéticos pueden predisponer a los individuos a padecer hipertensión, colesterol alto y aterosclerosis.
Otras afecciones médicas
Los individuos con antecedentes de otras afecciones cardiovasculares, como la enfermedad arterial coronaria o el ictus, tienen un mayor riesgo de desarrollar EAP. Estas afecciones suelen compartir mecanismos subyacentes similares, como la aterosclerosis y la disfunción endotelial. Controlar eficazmente estas comorbilidades mediante medicación, cambios en el estilo de vida y una atención médica regular puede ayudar a reducir el riesgo de EAP y sus complicaciones.
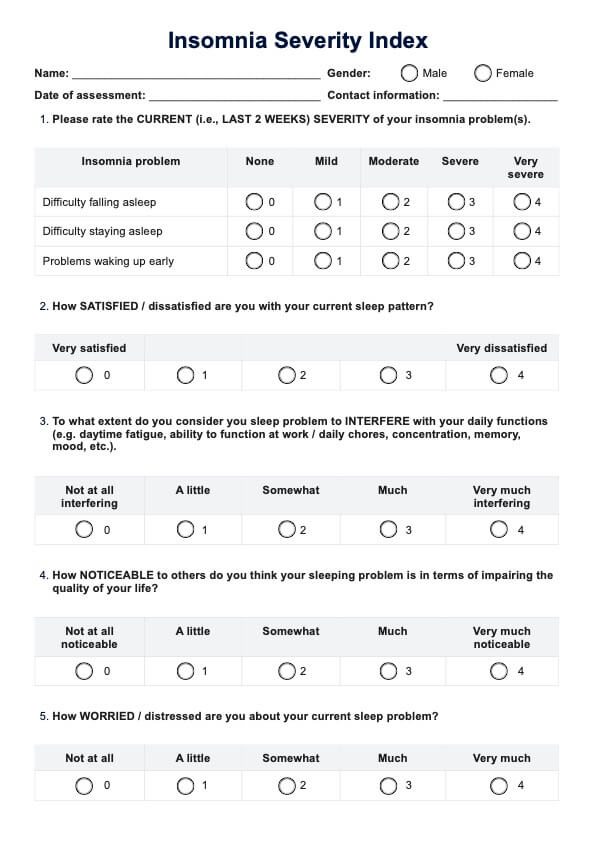
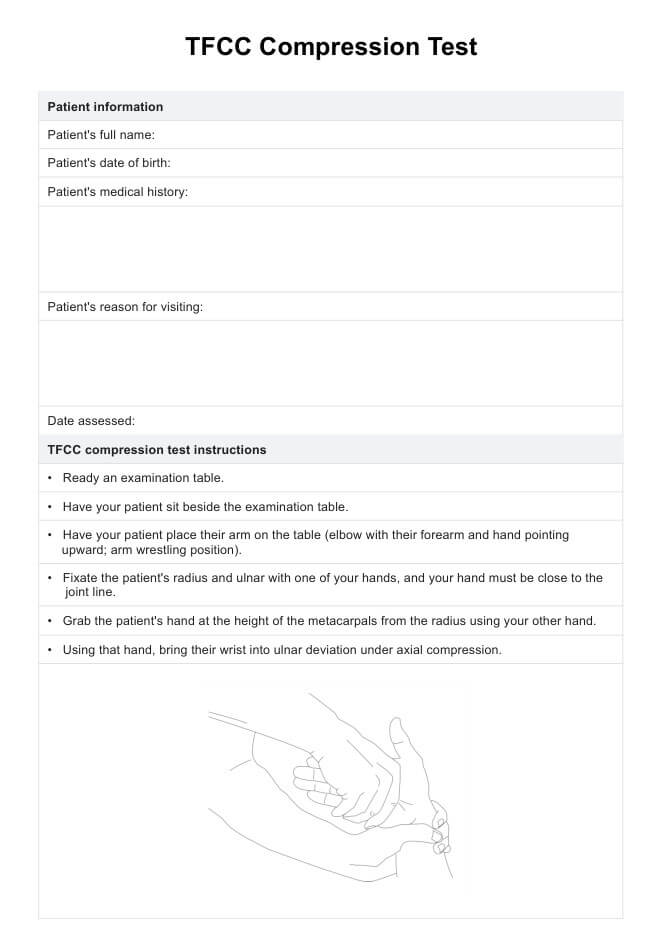
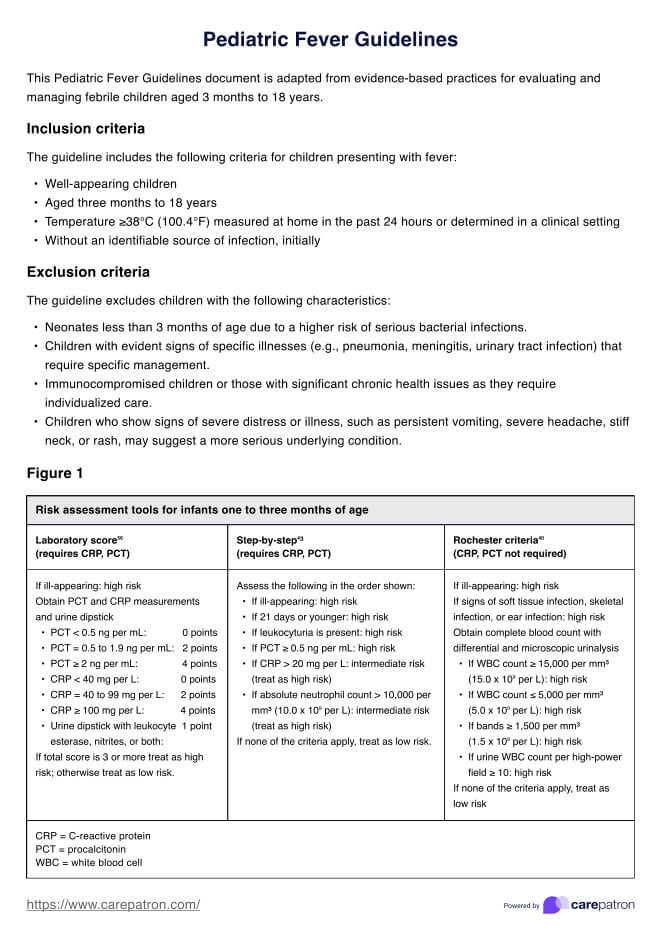
¿Qué es la prueba EAP?
La prueba EAP, también conocida como prueba del índice tobillo-brazo (ITB), es un procedimiento diagnóstico sencillo para evaluar la arteriopatía periférica (EAP). La EAP es una afección caracterizada por una reducción del flujo sanguíneo a las extremidades inferiores debido a obstrucciones o estrechamientos de las arterias.
Las mediciones de la tensión arterial se realizan en el tobillo durante la prueba ABI y se comparan con las del brazo. Una presión arterial en el tobillo más baja que la del brazo indica un flujo sanguíneo deficiente hacia las piernas, lo que sugiere la presencia de EAP.
Esta prueba no invasiva ayuda a diagnosticar la EAP y a evaluar su gravedad. A menudo se realiza como parte de una evaluación exhaustiva de personas con síntomas como dolor en las piernas, sobre todo durante la actividad física (claudicación intermitente), o de aquellas con factores de riesgo de EAP, como el tabaquismo, la diabetes, la hipertensión arterial y el colesterol alto.
La detección precoz de la EAP mediante la prueba del EAP permite a los profesionales de la salud aplicar estrategias de tratamiento adecuadas, como modificaciones del estilo de vida, medicación, programas de ejercicio supervisados y, en casos graves, intervenciones como la angioplastia o la cirugía de bypass.
El control regular del ABI también puede ayudar a seguir la progresión de la EAP y la eficacia del tratamiento a lo largo del tiempo, mejorando en última instancia los resultados y la calidad de vida de las personas afectadas por esta enfermedad.
¿Cómo tratar la arteriopatía periférica?
El tratamiento de la arteriopatía periférica (EAP) implica un enfoque polifacético destinado a aliviar los síntomas, mejorar el flujo sanguíneo y reducir el riesgo de complicaciones. A continuación se describen las principales estrategias de tratamiento de la EAP:
Modificaciones del estilo de vida
La EAP puede tratarse eficazmente modificando el estilo de vida. He aquí algunas áreas clave en las que centrarse:
- Dejar de fumar: Dejar de fumar es crucial para mejorar la circulación y reducir más daños en los vasos sanguíneos.
- Ejercicio regular: Los programas de ejercicio supervisados, como caminar o montar en bicicleta, pueden mejorar los síntomas de la EAP y la salud cardiovascular. El ejercicio aumenta la circulación colateral y mejora la función muscular.
- Dieta sana: Adoptar una dieta cardiosaludable baja en grasas saturadas, colesterol y sodio y rica en frutas, verduras, cereales integrales y proteínas magras puede ayudar a controlar los niveles de colesterol y la presión arterial, reduciendo la progresión de la aterosclerosis.
Medicamentos
Además de las modificaciones del estilo de vida, los medicamentos desempeñan un papel crucial en el control de la EAP. Su médico desarrollará un plan de tratamiento personalizado basado en sus necesidades y factores de riesgo. He aquí un resumen de algunos medicamentos prescritos habitualmente para la EAP:
- Antiagregantes plaquetarios: Pueden recetarse medicamentos como la aspirina o el clopidogrel para reducir el riesgo de coágulos sanguíneos y episodios cardiovasculares.
- Medicamentos para reducir el colesterol: Las estatinas y otros medicamentos hipolipemiantes ayudan a reducir los niveles de colesterol LDL, ralentizando la progresión de la aterosclerosis.
- Medicamentos para la tensión arterial: Los inhibidores de la ECA, los betabloqueantes o los antagonistas del calcio pueden utilizarse para controlar la hipertensión y mejorar el flujo sanguíneo.
- Control de los síntomas: Pueden prescribirse medicamentos como el cilostazol o la pentoxifilina para aliviar la claudicación intermitente y mejorar la distancia caminada.
Procedimientos de intervención
En algunos casos, las modificaciones del estilo de vida y los medicamentos pueden no ser suficientes para tratar la EAP con eficacia. Los procedimientos intervencionistas pueden ofrecer una solución para restablecer el flujo sanguíneo y aliviar los síntomas. He aquí un resumen de algunos procedimientos habituales utilizados para la EAP:
- Angioplastia y colocación de endoprótesis: Pueden realizarse procedimientos mínimamente invasivos como la angioplastia con o sin endoprótesis para abrir las arterias obstruidas o estrechadas y restablecer el flujo sanguíneo.
- Aterectomía: En algunos casos, puede utilizarse la aterectomía para eliminar la acumulación de placa de las paredes arteriales, mejorando el flujo sanguíneo.
- Cirugía de bypass: En los casos graves de EAP, puede ser necesaria una cirugía de bypass para redirigir el flujo sanguíneo alrededor de las arterias obstruidas, utilizando normalmente una vena o un injerto sintético.
Cuidado de las heridas
El cuidado adecuado de las heridas es esencial para las personas con heridas o úlceras relacionadas con la EAP, a fin de prevenir infecciones y promover la sanación. Esto puede incluir la limpieza periódica, el desbridamiento y la aplicación de apósitos.
Control de la diabetes
El control estricto de los niveles de azúcar en sangre es fundamental para las personas con diabetes y EAP, ya que unos niveles elevados de azúcar en sangre pueden exacerbar el daño arterial y perjudicar la sanación de las heridas.
Control y seguimiento regulares
Las personas con EAP necesitan un seguimiento regular de los síntomas, las lecturas de su tensión arterial, los niveles de colesterol y su salud cardiovascular en general. Un seguimiento estrecho con los profesionales de la salud ayuda a controlar la progresión de la enfermedad y a ajustar el tratamiento.
Educación y apoyo
La educación del paciente desempeña un papel vital en el tratamiento de la EAP. La información sobre la enfermedad, sus factores de riesgo y la importancia del cumplimiento del tratamiento y de las modificaciones del estilo de vida capacita a los pacientes para asumir un papel activo en su salud.
Preguntas Frecuentes
Las pruebas estándar para la EAP incluyen la prueba del índice tobillo-brazo (ITB), la ecografía Doppler, la angiografía por resonancia magnética (ARM) y la angiografía por tomografía computarizada (ATC). También se realizan análisis de sangre y exámenes físicos para evaluar los síntomas y los factores de riesgo.
Aunque no hay nada que sustituya a una evaluación médica, puede comprobar si padece EAP en casa vigilando síntomas como dolor en las piernas al caminar, heridas de lenta sanación o cambios en el color o la temperatura de la piel de las extremidades inferiores. Sin embargo, un profesional de la salud o un profesional grave debe confirmar el diagnóstico mediante las pruebas adecuadas.
La prueba del índice tobillo-brazo (ITB) se considera la más sensible para detectar la EAP. Compara la presión arterial en los tobillos con la de los brazos y ayuda a evaluar la gravedad de las obstrucciones o estrechamientos arteriales en las piernas.