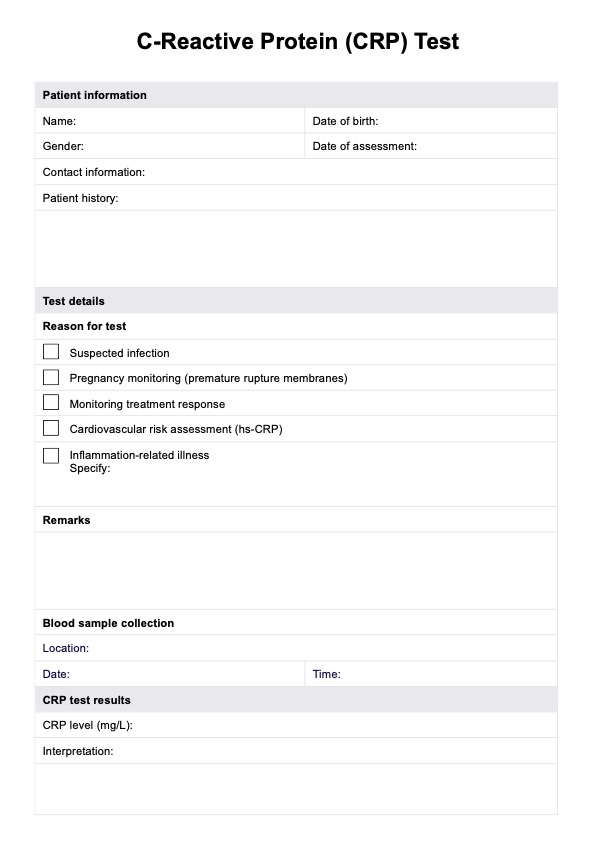
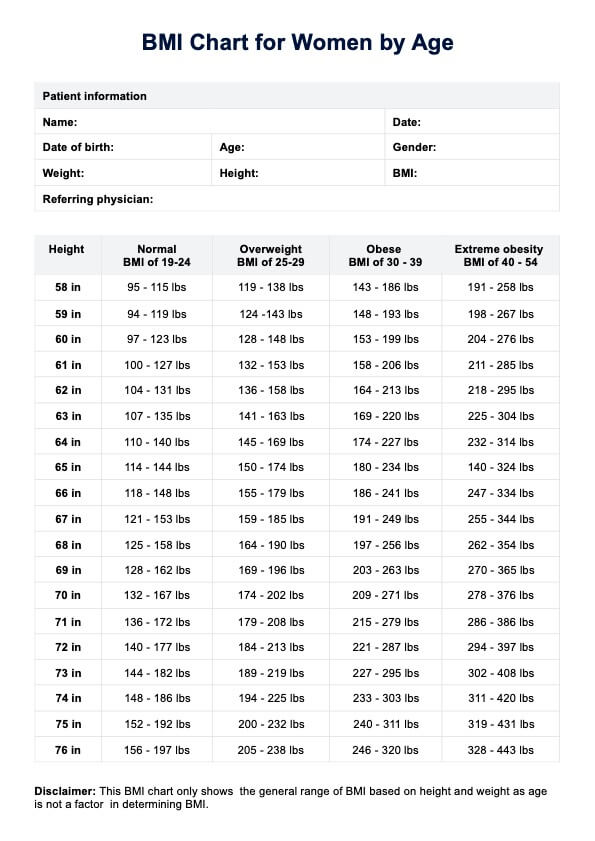
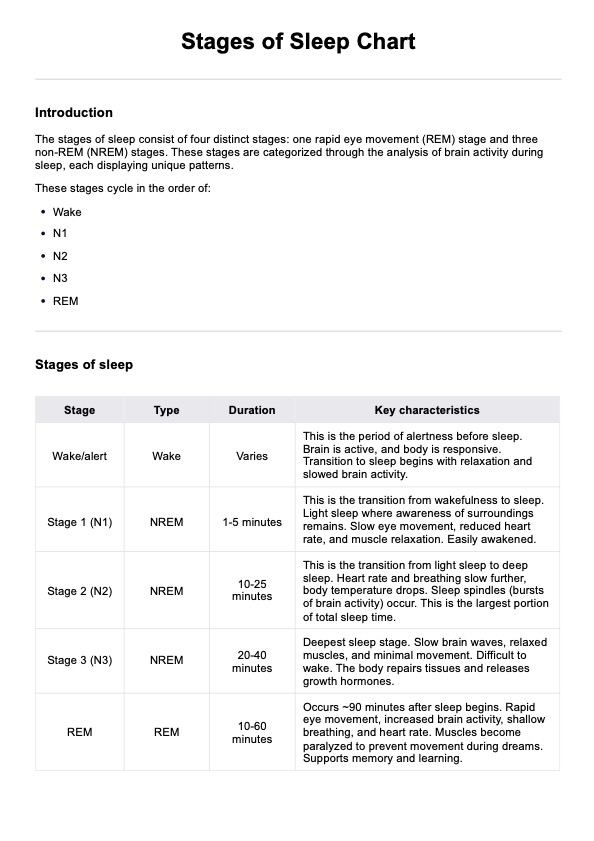
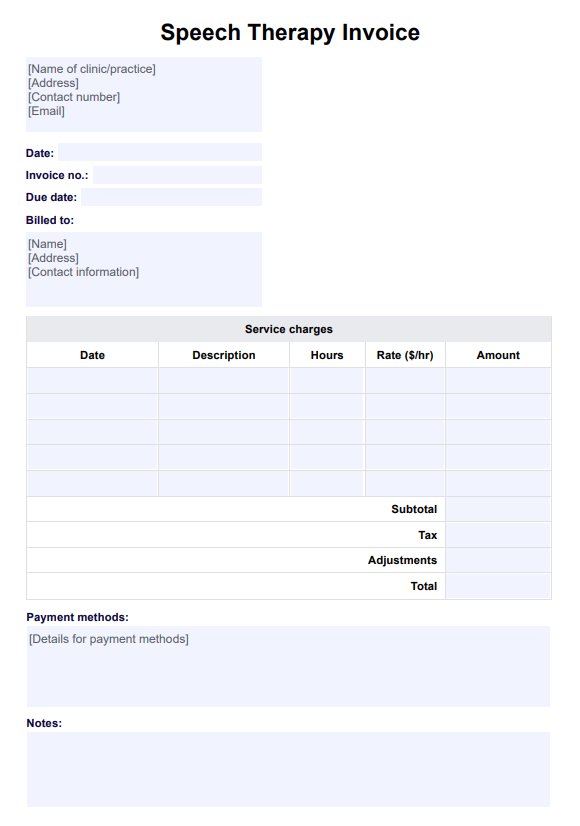
Los niños con DMDD suelen presentar afecciones comórbidas como TDAH, trastornos de ansiedad y trastorno depresivo mayor. Evaluar y abordar estas comorbilidades es esencial para proporcionar una atención integral.

Trastorno disruptivo de desregulación del estado de ánimo criterios del DSM-5
Conozca los criterios del DSM-5 para el trastorno de desregulación perturbadora del estado de ánimo. Descargue un folleto gratuito en PDF para su consultorio de salud mental.
Trastorno disruptivo de desregulación del estado de ánimo criterios del DSM-5 Template
Commonly asked questions
El tratamiento eficaz del DMDD suele consistir en una combinación de Terapia Cognitivo-Conductual (TCC), entrenamiento en el manejo por parte de los padres y, posiblemente, intervenciones farmacológicas como estimulantes, ISRS o antipsicóticos.
Proporcionar psicoeducación sobre el DMDD, orientar a los padres en la aplicación de estrategias conductuales coherentes y poner en contacto a las familias con grupos de apoyo y recursos puede ayudar significativamente a controlar el trastorno.
EHR and practice management software
Get started for free
*No credit card required
Free
$0/usd
Unlimited clients
Telehealth
1GB of storage
Client portal text
Automated billing and online payments